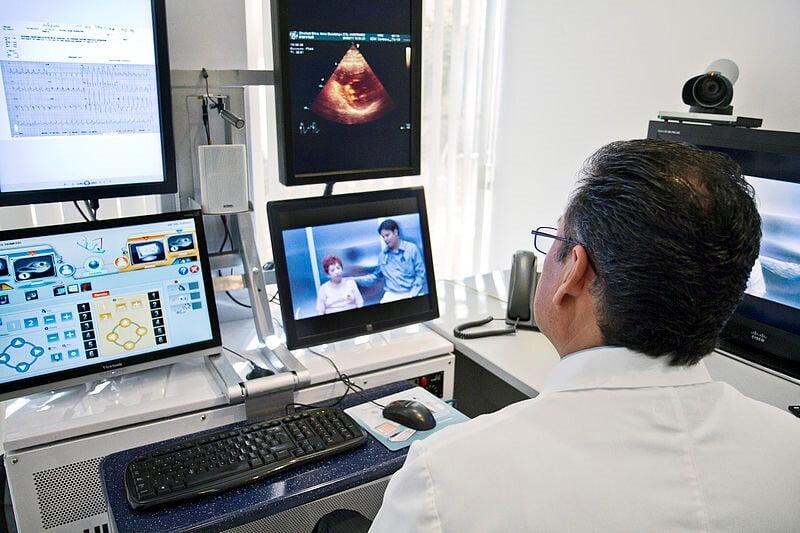
Es 2020, y millones de estadounidenses, ahora vinculados a sus hogares, todavía no tienen acceso confiable a Internet. En una pandemia, esto en sí mismo es una crisis de salud pública.
En estos días, la Dra. Susan Kressly comienza las citas agradeciendo a los pacientes por invitarla a sus hogares. Al igual que muchos otros médicos durante el brote de covid-19, el Dr. Kressly, pediatra en Warrington, ha comenzado a practicar la medicina por teléfono o video, a pesar de que las visitas en persona son esenciales en pediatría, por una buena razón. "En los niños pequeños, es muy parecido a la medicina tele veterinaria", se rió. "Ponen el teléfono patas arriba y lo lamen. Y no son muy buenos para informar con precisión sus síntomas".
Incluso si se entrega por pantalla o altavoz, la atención pediátrica sigue siendo crítica durante una pandemia donde las familias se encuentran en casa, dijo. Sin almuerzos escolares diarios, algunos niños carecen de acceso a una nutrición adecuada. Las recomendaciones anteriores para el tiempo máximo diario de pantalla se han vuelto risibles. Y los menores, como todos nosotros, están luchando con ansiedad, insomnio y miedo al futuro. Además de todo, al Dr. Kressly le preocupa que los pacientes sin Internet en casa no podrán conectarse con los pediatras durante la pandemia de Covid-19. "Tenemos que tomar en cuenta qué tecnología está disponible para la familia", dijo, "y tenemos que hacer lo mejor que podamos con lo que tienen".
Durante el último mes, los proveedores de atención médica, desde psiquiatras hasta médicos de familia, se han volcado a la telemedicina a través de videoconferencias o aplicaciones de atención médica. El tratamiento de los pacientes en el hogar puede amortiguar el impacto de un brote de enfermedad infecciosa como Covid-19, dicen los expertos, al reducir el tráfico a hospitales y consultorios médicos que ya están luchando con recursos limitados y mayores riesgos de infección. Funciona de otra manera, también; la telemedicina permite a los médicos en cuarentena trabajar desde casa. "Hablando de distanciamiento social para aliviar nuestros centros de salud, la telesalud va a desempeñar un papel importante", dijo Christopher Ali, profesor asociado de estudios de medios de la Universidad de Virginia y profesor de facultad del Instituto Benton de Banda Ancha y Sociedad que se centra en la conectividad.
Pero ¿cómo funciona la telemedicina para las decenas de millones de estadounidenses que carecen de banda ancha confiable, asequible en el hogar? Ali dice que la respuesta es simple: "La telesalud es imposible sin banda ancha. Los dos son sinónimos." Tanto él como otros están dando la alarma de que la inequidad en Internet está generando una crisis de salud pública, ya que los hogares rurales y urbanos que carecen o no pueden permitirse Internet de alta velocidad en el Hogar, se están quedando fuera del cambio masivo impulsado por la pandemia hacia la telemedicina. "Antes, la brecha digital era un problema grave. Ahora es un problema de vida o muerte", dijo Angela Siefer, Directora Ejecutiva del National Digital inclusión Alliance, un grupo de defensa. "No es tan complicado de entender. Si alguien no tiene Internet, o un ordenador, o no sabe cómo usar una aplicación, no va a usar la telemedicina. Y si no la usan, o la buscan fuera de casa o no reciben atención".
Ha demostrado ser difícil medir con precisión el ancho de la brecha digital de este país. La Comisión Federal de Comunicaciones(FCC), que gasta alrededor de $8 mil millones anuales en conectar lo desconectado, informó en 2019 que 21.3 millones de estadounidenses carecen de cable, fibra o acceso inalámbrico a Internet a velocidades de banda ancha. En febrero, una empresa de seguimiento de la disponibilidad de banda ancha comprobó manualmente la contabilidad de la FCC, duplicó esa cifra a unos 42 millones de estadounidenses. Según Microsoft, es aún más grave que eso: hasta 157,3 millones sólo pueden acceder a velocidades de descarga por debajo del umbral mínimo actual de la FCC, de 25Mbps. El investigador de política tecnológica John Horrigan estima que más de 18 millones de hogares en todo el país (algunos o la mayoría de los cuales contienen más de una persona) carecen de banda ancha. "Eso es el 12 por ciento de la población que simplemente no tiene acceso a Internet en casa o con un dispositivo móvil", dijo Horrigan.

La brecha digital afecta tanto a las zonas rurales como urbanas. En la América rural, donde los datos de Pew Center de 2018 sugieren que solo el 58 por ciento de los residentes tienen suscripciones de banda ancha doméstica, el problema suele estar relacionado con la infraestructura: Proporcionar Internet rápido en lugares remotos y escasamente poblados significa invertir en costosas instalaciones de fibra o torres celulares en beneficio de un puñado de clientes. En las ciudades, los mismos datos de Pew de 2018 muestran que alrededor de dos tercios de los residentes estaban conectados a la banda ancha doméstica. Gracias a la densidad de población, eso significa que hay aproximadamente tres veces más hogares metropolitanos desconectados. A menudo se trata más sobre el precio del acceso. El análisis de Horrigan muestra que un tercio de los hogares con ingresos anuales inferiores a $35,000 (lo que representa aproximadamente un tercio de todos los hogares) carece de banda ancha doméstica
"La tele salud es imposible sin banda ancha. Los dos son sinónimos."
Los teléfonos inteligentes no pueden llenar el vacío. Las zonas con banda ancha deficiente a menudo sufren de mala recepción de teléfonos celulares, dice Ali. La investigación indica que aquellos que dependen de los teléfonos inteligentes para su acceso a Internet (individuos de bajos ingresos, de baja educación y no blancos) también son más propensos a alcanzar el límite de datos de su plan y tener su teléfono cortado debido a dificultades financieras. “Existe la suposición de que la banda ancha es omnipresente en los Estados Unidos, una suposición de que todo el mundo la tiene y que las velocidades de todos son equivalentes a las velocidades de la ciudad. Esta es la arrogancia de los conectados."
Ahora, estamos viendo todo este escenario en el curso de una pandemia. Una mujer en Cleveland, donde alrededor de un tercio de los hogares carecen de banda ancha, recientemente fue noticia después de que su servicio telefónico fue cortado en medio de una visita de telemedicina. Algunas de las ciudades menos conectadas del país son ahora puntos críticos incluyendo Detroit, donde casi el 60 por ciento de los hogares carecen de banda ancha, y Miami, donde alrededor de la mitad lo hacen. En el epicentro de la ciudad de Nueva York, uno de cada cuatro hogares no tiene una suscripción de banda ancha en el hogar. En la costa opuesta, en la meca de la tecnología San Francisco, uno de cada ocho residentes, no tienen servicio de internet de alta velocidad en casa. En esas circunstancias, la telemedicina no puede considerarse una solución perfecta para proporcionar atención médica durante una pandemia. "Las próximas semanas pondrán en evidencia la ya cruel realidad de la brecha digital", escribió el comisionado de la FCC, Geoffrey Starks, en un artículo de opinión del New York Times del 19 de marzo, "decenas de millones de estadounidenses no pueden acceder o no pueden permitirse las conexiones de banda ancha doméstica que necesitan".
La pandemia de la covid-19 ha alterado por completo la práctica médica diaria del Dr. Colleen Krajewski. Krajewski, un ginecólogo en Pittsburgh, continúa proporcionando atención para aborto, que, junto con los procedimientos de cáncer, se encuentran entre las pocas cirugías consideradas esenciales durante este tiempo. Por ahora, se han aplazado en gran medida las pruebas de Papanicolaou de rutina y los exámenes de mama. Las necesidades de sus pacientes también han cambiado. Algunas mujeres están eligiendo quedarse en casa y obtener una tele-prescripción para los diafragmas, dijo Krajewski, con el fin de evitar la referencia para una inserción de DIU de larga duración. Otros se han arriesgado a las visitas en persona para obtener un DIU o implante para situaciones más urgentes, como en el caso de violencia de pareja en la que una paciente puede ser puesto en cuarentena con alguien que teme pueda manipular sus anticonceptivos orales. Solía atender hasta 20 pacientes en persona al día; el viernes vio a cuatro que necesitaban atención urgente. El resto lo "ve" por teléfono o video. "Me preocupaba que fuera a ser impersonal", dijo Krajewski. "En realidad me parece que es un encuentro, muy íntimo, el ver a alguien en su casa."
Es uno de varios destellos de esperanza, que los médicos como Krajewski han descubierto durante el cambio inducido por el covid a la telemedicina. Según el Dr. Joe Kvedar, profesor de la Escuela de Medicina de Harvard, dermatólogo del Hospital General de Massachusetts y presidente entrante de la Asociación Americana de Telemedicina. "Ahora el mundo es diferente. Queremos que todos se queden en casa y se ocupen de ellos en casa". Con las videoconferencias, los médicos pueden guiar a las personas en el uso del manguito de presión arterial en el hogar o la conciliación de las recetas de varios especialistas. Los dermatólogos pueden examinar erupciones cutáneas, los pediatras pueden examinar las amígdalas inflamadas y los fisioterapeutas pueden observar el ejercicio de los pacientes. Los médicos pueden ayudar a evaluar posibles casos de Covid-19 casos pidiendo a los pacientes que respiren profundamente y luego cuenten cuántos segundos pueden contener la respiración y han identificado emergencias como apendicitis, infecciones de la vesícula biliar, embarazos ectópicos rotos y compresiones de la médula espinal pidiendo a los pacientes que, literalmente, salten arriba y abajo. También es más fácil explicar una buena manera de acostarse, o expresar empatía, por video, en comparación con el teléfono.
Sin embargo, los médicos que necesitan observar, palpar o escuchar los síntomas rápidamente superan los límites de la tele salud. Kressly, por ejemplo, dice que los "exámenes integrales de niños sanos" que incluyen vacunación y audición, visión, altura, peso, controles de presión arterial son prácticamente imposibles por teléfono o web. Y, añade, "Hay un valor clínico en el mirar a un niño a los ojos y darles un abrazo al final de la visita". Otros especialistas reportan dificultades similares. Es posible que los consejeros de adicciones no puedan hacer exámenes regulares de orina, y los oncólogos no puedan pedir a los pacientes que hagan análisis de sangre o biopsias en casa. Para los psiquiatras, incluso la videoconferencia oscurece las señales diagnósticas sutiles, como saber si un paciente está haciendo contacto visual o manteniendo la higiene personal. "Estamos practicando con una mano atada a la espalda", dijo el Dr. Gail Basch, director de medicina de adicciones en Rush University Medical Center.
"Este es un curso intensivo", dijo Mei Kwong, directorejecutivo del Centro de Política de Salud Conectada, un centro de políticas de tele-salud sin fines de lucro. En cuestión de semanas, miles de proveedores de atención médica han instalado nuevas aplicaciones y actualizado su conocimiento de las regulaciones cambiantes en torno a licencias entre los estados, la autoridad prescriptiva y los requisitos de privacidad del paciente. "La mayoría de los médicos intuían que habría momentos en que no podrían evaluar a los pacientes en persona", dijo la Dra. Elie Aoun, una psiquiatra con sede en Manhattan. "Pero mucha gente no se había preparado para eso, yo incluida."
Los pacientes también han tenido que adaptarse. Aquellos con Internet en casa pueden descargar una aplicación y ajustar sus expectativas en cuanto al significado de una consulta médica. Pero las cosas son más complicadas para los hogares donde el único dispositivo de telesalud disponible es un teléfono fijo. Así como la Asociación Estadounidense de Informática Médica advirtió a la FCC en 2017: "el acceso a la banda ancha es, o pronto se convertirá, en un determinante social de la salud".
Amy Sheon, directora ejecutiva de la Iniciativa de Salud Urbana de la Escuela de Medicina Case Western Reserve University, ha estado preocupada por la brecha digital y las disparidades de salud durante la última década. La pandemia de covid-19 ha levantado ciertas barreras a la atención, como el transporte y el cuidado de niños. Pero las personas desconectadas no solo quedan en minusvalía en cuanto a conferencias bidireccionales en vivo, sino también en cuanto a la posibilidad de uso de portales para pacientes donde podrían obtener información de salud creíble, enviar mensajes a sus médicos, solicitar recargas de recetas, registrar el azúcar en la sangre o la presión arterial, y revisar su historial médico, recomendaciones de atención previa, resultados de laboratorio e inmunizaciones. "Con covid-19, la atención médica cerró sus puertas y se volcó a la atención en línea", dijo Sheon, y ahora algunas personas ni siquiera pueden llamar a la puerta de la tele-salud.
Matthew Faiman, médico de medicina interna de Cleveland Clinic y director médico de su programa virtual de atención urgente, ha estado esperando unos 15 años para esto: En cuestión de semanas, las diversas barreras que habían impedido una adopción generalizada de la telemedicina —cuestiones de licencia, Tecnología, cobertura y reembolso, por ejemplo— han comenzado a desaparecer.
"Siempre supe que vendría una oportunidad como esta, pero me ha impresionado", dijo Faiman. "Desde el punto de vista de la seguridad para los pacientes, tuvimos que hacerlo de forma segura, rápida y adecuada. Simplemente no pensé que la oportunidad iba a venir como una apisonadora”.
Tomemos, por ejemplo, consultas telefónicas. En términos generales, antes del covid-19, no entraban dentro de la definición de "telesalud" para muchos planes de seguro públicos y privados, incluyendo Medicare y Medicaid. Algunos planes incluso estipulaban que, para facturar la telemedicina, un proveedor necesitaba grabar el video tanto de ellos como de su paciente como evidencia contra el fraude y el abuso. Algunos incluso exigían el uso de aplicaciones de telemedicina específicas, y no FaceTime o Skype, para garantizar la privacidad del paciente. E incluso si usted había recibido atención tele médica, pre-pandemia, no todos los estados permitían que los planes de seguro facturaran por telesalud como lo harían los servicios de atención en persona.
Gran parte de eso ha cambiado en cuestión de semanas (lo cual, para ser claros, es la velocidad del rayo para la industria de la salud). Los planes de salud públicos y privados, así como los programas de salud federales y estatales, se han desvivido para mejorar la facturación y el reembolso de la telemedicina. "El mayor problema que tuvimos que superar fue la inercia", dijo Mark Fendrick, médico de atención primaria y director del Centro para el Diseño de Seguros Basados en Valor de la Universidad de Michigan. "Esta crisis la movió de 5 millas por hora a 100 millas por hora".
Washington D.C. y todos los estados excepto Hawái han tomado medidas como expandir Medicaid y facilitar la licencia o los requisitos de privacidad del paciente, de acuerdo con el Centro de Política de Salud Conectada. El Departamento de Salud y Servicios Humanos continúa relajando sus políticas en torno a la HIPAA. La Ley CARES (Coronavirus Aid, Relief, and Economic Security) del 27 de marzo, entre otras cosas, permitió que los servicios de telemedicina no relacionados con covid-19 fueran cubiertos, sin deducible, hasta finales de 2021. Y los Centros de Servicios de Medicare y Medicaid han continuado ampliando la cobertura de sus servicios de telemedicina, incluyendo permitir consultas solo por teléfono cuando son las únicas opciones disponibles. "En un contexto de reducir los riesgos de exposición", explicó recientemente el Centro de servicios para Medicare y Medicad, "creemos que hay muchas circunstancias en las que una comunicación prolongada solo deaudio entre el practicante y el paciente podría ser clínicamente apropiada, aunque incapaz de reemplazar completamente la visita cara a cara". En la misma línea, Medicare ha tenido que crear e implementar nuevos códigos de facturación, ya que antes del covid-19, los pacientes no tenían opción de indicar que recibían atención en casa.
Las aseguradoras privadas también han cambiado las políticas de telemedicina en respuesta al covid-19. Aetna, que atiende a 39 millones de personas, dice que ofrece un copago de $0 para las visitas de telemedicina hasta el 4 de junio de 2020. Anthem ha ofrecido a sus 79 millones de clientes la dispensa de ciertos cargos para visitas de tele salud hasta el 14 de junio. United Healthcare ahora permite a los miembros utilizar tecnologías audiovisuales digitales para conectarse a sus propios médicos, y ha ofrecido una aplicación móvil de atención urgente virtual las 24 horas del día, los 7 días de la semana para obtener asesoramiento médico de cóvido-19 y para tratar afecciones como la gripe estacional, las alergias y el ojo rojo. El número de proveedores autorizados para telemedicina en su red de prestación de atención aumentó de 1.000 a 5.000 en cuestión de semanas, dijo el Dr. Michael Bess, vicepresidente de estrategias de atención médica de UnitedHealthcare. Esperamos ver una duplicación de ese número, a 10.000 proveedores, para finales de abril. "Queríamos asegurarnos de que la gente tuviera acceso", dijo el Dr. Bess. "No queríamos obligar a los miembros a tener que ir a ciertos centros de atención donde podrían ser puestos en riesgo de infección".
Pero ¿estamos asistiendo a un cambio fundamental en la atención sanitaria o todo esto desaparecerá para 2021? Pat Keran, vicepresidente de productos e innovación de United Health, dice que la compañía de seguros está comprometida con la telesalud, y espera extender permanentemente las pólizas que permiten a los médicos ver a los pacientes desde su hogar en el futuro. "Es una parte clave de nuestra estrategia", dijo. "Esperamos que algunas de estas barreras continúen siendo levantadas y estas políticas siguen siendo permanentes, después del covid-19. Creo que esto va a ser la nueva norma.
Otros son más cínicos, incluyendo el Dr. Judd Hollander, un especialista en medicina de emergencia y decano asociado de iniciativas estratégicas de salud en el Sidney Kimmel Medical College de la Universidad Jefferson en Filadelfia. Las provisiones de seguros de Covid-19, dijo, pueden no ser tan buenas como parecen. Sin pruebas generalizadas, no está claro cómo facturar a los pacientes; los pagadores dicen que cubrirán las consultas relacionadas con el covid-19, dijo, ¿qué pasa con los pacientes que no saben si son positivos o negativos, pero que tienen problemas con síntomas como fiebre y dificultad para respirar? Y debido a que muchas redes han puesto una fecha de finalización de junio o julio en sus cambios de póliza, cualquier cambio de esquema de las aseguradoras puede ser de corta duración, según dijo Hollander, sin más compromisos permanentes para reajustar las tarifas de sus primas o extender la cobertura a la teleasistencia no-covid-19. "Soy escéptico de que estén haciendo todo lo posible", dijo. "Creo que están haciendo lo suficiente para parecer que están haciendo todo lo que pueden."
Pero Hollander compensa su escepticismo sobre si las aseguradoras continuarán reembolsando la telemedicina con su optimismo de que los pacientes lo exigirán. "Nada va a ser capaz de borrar los recuerdos de las personas que lo han probado y les gusta", dijo. "Los pacientes impulsarán esto." Así como los médicos están averiguando cómo proporcionarlo a gran escala, los pacientes se están dando cuenta de que "ver al médico" ya no tiene que significar programar una cita, pagar por el estacionamiento, sentarse en una sala de espera y pasar 30 minutos con un médico. "La gente aguanta todo eso porque piensa que no hay otra opción", dijo el Dr. Kvedar. "Es un gran avance. La mayoría de la gente no sabía que podía aprovechar la telemedicina".
En el mundo post-covid-19, el Dr. Fendrick dijo, "uno de los resultados realmente positivos es que los pacientes recibirán la atención que necesitan sin salir de casa". Las mujeres embarazadas, las personas con problemas de movilidad o las que no tienen las opciones de transporte adecuadas podrían evitar viajar para citas a menos que sea absolutamente necesario. Las pruebas de presión arterial en el hogar podrían producir resultados más precisos, ya que reflejarán condiciones más naturales. Los subtítulos, las herramientas de traducción de texto a voz y de traducción instantánea de idiomas podrían transformar la forma en que los pacientes con discapacidades auditivas y visuales, o aquellos con el inglés como segundo idioma, reciben atención médica. Los pediatras podrían ser testigos regulares de cómo los niños con ADD se comportan en la comodidad de un entorno familiar, y ayudar a los padres a decidir si un niño enfermo debe ir a la escuela sin pedir a las familias que conduzcan a una clínica a las 5 a.m. "Todo el mundo necesita pintar fuera de las marcas en tiempos como este", Kressly, el pediatra. "Lo que vamos a ver, creo, es que no hay que volver poner al genio de nuevo en la botella."
Pero incluso en las visiones de telesalud más rosadas, Siefer y otros defensores de la banda ancha se preocupan de que millones de pacientes se queden fuera. "Tanto a nivel local como nacional, estamos tratando de conectar a la gente", dijo Adam Perzynski, profesor asociado de medicina y sociología en MetroHealth System y Case Western Reserve University, en Cleveland, quien investigó el impacto en la salud de la brecha digital. "Va a seguir siendo una amenaza crítica para algunas comunidades".
Durante los cierres recientes, los proveedores municipales de Wi-Fi como las bibliotecas han luchado para mantener sus puntos críticos públicos. Los proveedores de servicios de Internet, incluidos AT&T, Verizon, T-Mobile, Sprint y Comcast, han eliminado los límites de datos, y algunos han ofrecido planes gratuitos o de bajo costo. Y, de manera realista, las empresas podrían invertir en poner más torres celulares para llenar los vacíos de cobertura, sugirió Ali. Pero Siefer dijo que quiere ver una acción aún más progresista, como un subsidio federal de banda ancha o una exención para permitir que los pacientes utilicen el seguro de salud para pagar una conexión a Internet y un ordenador portátil o tableta (que ella dice que podrían considerarse dispositivos médicos esenciales en la era de la telemedicina). Sheon dijo que le gustaría ver a más trabajadores de salud comunitarios proporcionar apoyo técnico a pacientes con niveles más bajos de alfabetización digital, así como ver más sistemas de salud comprar teléfonos inteligentes y tabletas de bajo costo para los pacientes que han examinado e identificado como desconectados. Hasta que se pongan correcciones permanentes, los parches a la brecha digital "no están cubriendo de ninguna manera a todos", dijo Siefer. "Estas son banditas."
Traducción de artículo de Marion Renault es una periodista científica nacida en Francia, criada en el Medio Oeste, y ahora con sede en Brooklyn. Su trabajo ha aparecido en The New York Times, Popular Science y The Atlantic. Por Claudio López Bruzual MD.
